HRS的分型
临床上根据HRS的病情进展、严重程度及预后等,将其分为两个型。即I型(急进型)和Ⅱ型(缓慢型)。
▲ I型HRS是快速进展性的肾脏功能衰竭,特点是两周内肌酐水平成倍升高,达到2.5 mg/dl以上或肌酐清除率下降一半至20 ml/min以下;
I型HRS病情进展快,预后差,发病后平均生存期不超过2周。可无任何先兆与诱因,也可在某些并发症如严重感染、自发性细菌性腹膜炎,或不当腹腔穿刺大量排液等之后出现。
▲ Ⅱ型HRS表现为稳定、进展缓慢的中度肾衰竭,特点是肌酐大于1.5 mg/dl,循环功能紊乱,难治性腹水为其突出表现。此型患者多为自发性起病,亦可由自发性腹膜炎等诱发。
其肾功能损害相对较轻,进展较慢,通常见于肝硬化肝功能相对稳定、利尿剂无效的难治性腹水患者。其生存期较I型HRS长。
HRS的危险因素
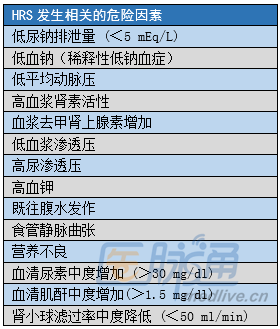
肝肾综合征 (HRS) 的危险因素报告基于大量肝硬化腹水患者,大多数情况下,与循环系统和肾功能相关。三项重要且易于识别的风险因素分别是低平均动脉血压 (< 80 毫米汞柱),稀释性低钠血症和严重尿钠潴留 (尿钠<5 mEq/L)。有趣的是,晚期肝病患者(高Child pugh评分或肝脏功能参数不良,如白蛋白、胆红素和凝血酶原水平),发生HRS的风险并不高。
在一些患者中,HRS可能是自发性的,但在其他患者中,可能与感染(尤其是自发性细菌性腹膜炎 [SBP])、急性酒精性肝炎或大量腹水放液相关。自发性腹膜炎的患者发生HRS的机会明显增加,有统计表明其发生率为33.3%左右。
以下是肝硬化患者HRS发生相关的危险因素列表。
HRS的鉴别诊断
• 休克后肾功能衰竭
• 急性肾小管坏死
• 慢性肾小球肾炎
• 新月体肾小球肾炎
• 弥漫性增生性肾小球肾炎
• 系膜增生性肾小球肾炎
• 膜性肾小球肾炎
• 链球菌性肾小球肾炎
• 急进性肾小球肾炎
HRS的管理
对于合并肝肾综合征的患者,目前主要的治疗方法为血管收缩剂联合白蛋白。血管收缩剂可减缓血管扩张,白蛋白可以增加有效血容量,血管收缩剂和白蛋白联合使用可改善HRS患者的肾功能。对于1型肝肾综合征患者,血管收缩剂联合白蛋白治疗是目前推荐的一线治疗方案。目前国内外常用的血管收缩剂主要有特利加压素、去甲肾上腺素、奥曲肽、米多君、垂体后叶素和鸟氨加压素等。
目前国际上研究较多的是特利加压素。与单独使用白蛋白相比,肝硬化合并1型HRS患者使用特利加压素联合白蛋白治疗能更好地改善肾功能。特利加压素的初始剂量为4~6 mg/d(1 mg,每4~6小时1次)。如果肌酐水平在治疗第3天不能较基线下降25%,剂量可以增加至2 mg,每4~6小时1次,应持续使用直到肌酐水平低于1.5 mg/dl。
去甲肾上腺素和特利加压素逆转1型及2型HRS的效果相同,但去甲肾上腺素需在ICU使用。去甲肾上腺素的使用剂量为0.5~3 mg/(kg•h),其联合白蛋白治疗的有效性与特利加压素联合白蛋白相同,能够改善HRS患者的循环功能和肾功能。研究表明,特利加压素组和去甲肾上腺素组相比,两组患者的30天存活率无显著差异。
结合最新的循证医学证据,特利加压素和白蛋白为标准治疗方案,去甲肾上腺素联合白蛋白为次选方案。
参考文献:
1. 熊号峰,刘景院.肝肾综合征研究进展[J].《中国肝脏病杂志(电子版)》,2017,9(1):1-66.
2.Hepatorenal Syndrome:Etiology Physical ,examination and differential diagnoses. Medscape. 2016 Jan 13.





