目前,肿瘤管理往往基于分子诊断的证据基础制定最优的治疗策略。近期,发表在Current Oncology上的一篇综述文章Management of EGFR-mutated non-small-cell lung cancer: practical implications from a clinical and pathology perspective,以EGFR基因突变的非小细胞肺癌人群为核心,探讨EGFR突变NSCLC的治疗及第一、二代EGFR-TKI治疗后耐药机制问题,并提出一个可行的临床路径,帮助临床及病理医生制定最优治疗策略。
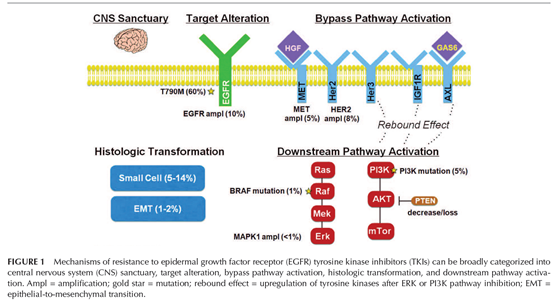
EGFR耐药机制可分为四大类:EGFR二次耐药突变、旁路激活、下游通道激活和组织转型;其中T790M突变是主要的耐药机制(约占60%),此外还有EGFR扩增(10%)、PIK3CA突变(5%)等;对耐药机制的研究推动了第三代EGFR-TKIs药物的开发,针对T790M突变的第三代EGFR-TKI奥希替尼与伴随诊断试剂同时获批上市。可见驱动性基因突变的确诊已彻底改变了非小细胞肺癌治疗体系。

根据临床治疗方案的可行性,在不同阶段检测分别检测EGFR突变、T790M突变,或者考虑PD-L1检测,并以此来确定对应的治疗方案已成为EGFR突变NSCLC诊疗的新常态。而这一诊疗体系的建立中,分子诊断至关重要,不同阶段,选择具有明确临床治疗指导意义的基因进行诊断是基本策略。
所谓的具有明确的临床指导意义的基因是指该基因突变已有对应靶向治疗药物或者可指导临床治疗方案的确定。
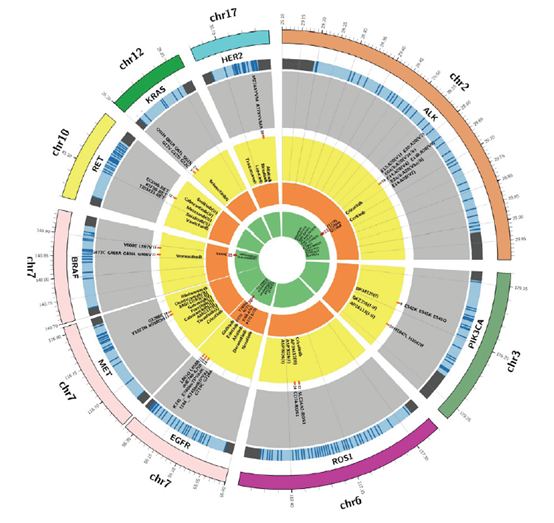
目前已知的肺癌驱动性基因有数十种,如上图所示,EGFR、ALK、ROS1基因突变已有对应的靶向药物获批上市, RET、MET、BRAF、PIK3CA、HER2等也有对应的靶向药物进入临床研究。
耐药研究的深入和靶向药物的上市为肺癌患者带来更多的生存获益,同时也对肺癌治疗策略的制定带来了新的挑战:在肺癌的不同阶段,如何选择经济、合理的诊断策略,对关键性驱动基因突变进行选择性检测变得至关重要。
从NCCN最新更新的非小细胞肺癌临床指南可知,检测EGFR、ALK、ROS1基因突变已成为非小细胞肺癌靶向治疗的基本策略。在有限的标本情况下,采用简单快捷的PCR方法实现三基因同步检测无疑是最经济、高效的检测手段!
与此同时,对于经TKIs药物治疗后疾病进展的晚期患者,采用NGS技术检测EGFR、ALK、ROS1、KRAS、RET、MET、BRAF、PIK3CA、HER2等基因突变状态明确其分子分型是可选策略,可为临床医生制定后续治疗方案提供参考。
值得注意的是,由于检测的结果直接决定了药物的选择和治疗方案的制定,选择高品质合规的检测试剂盒尤为重要,因此,无论是PCR方法还是NGS方法,选择严格质控的基因检测(合规的产品和检测实验室)十分重要!
参考文献:
1、M. Cabanero. et al, Management of EGFR-mutated non-small-cell lung cancer: practical implications from a clinical and pathology perspective, Current Oncology, Vol. 24, No. 2, April 2017
2、Aditi Daga et al, Current Drugs and Drug Targets in Non-Small Cell Lung Cancer: Limitations and Opportunities, Asian Pacific Journal of Cancer Prevention, Vol 16, 2015





